
 English
English
 French
French
Stratégie de gestion de la tuberculose multi-résistante au Viet Nam
Strategy of management of the multi-resistant tuberculosis in Viet Nam
S. Dinh Ngoc
Hôpital National de Pneumologie. Ha Noi - Viet Nam
Programme de Lutre Contre la Tuberculose du Viet Nam
Corresponding author
Pr. Sy Dinh Ngoc
Hôpital National de Pneumologie. Président du
Programme de Lutte Contre la Tuberculose du Viet Nam
E-mail: ngocsy@bvlaobp.org
Après plus d'un demi siècle de traitement de la tuberculose par de nouveaux médicaments antituberculeux (anti-TB), l’être humain est confronté à l’apparition de résistance aux médicaments actuellement utilisés. La plupart des bactéries de la tuberculose sont devenues résistantes à plusieurs anti-TB puissants encore utilisés, en particulier à l'isoniazide (H) et à la rifampicine (R). Dans ce cas, la maladie causée est connue sous le nom de tuberculose multi-résistante aux médicaments (MDR-TB). La MDR-TB est devenu un véritable défi dans de nombreux pays du monde. Le Vietnam est l'un des 27 pays où le pourcentage des patients atteints de MDR-TB est le plus important. Selon les données de trois enquêtes nationales, le taux de MDR-TB au Vietnam est présenté sur le Tableau 1.
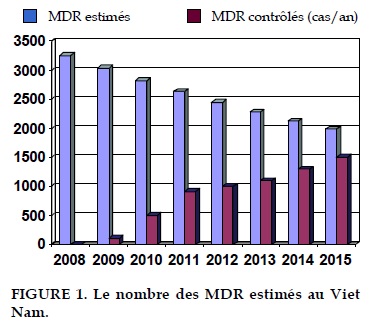
Bien que le taux de MDR n'ait pas augmenté au cours des 10 dernières années (de 1996 à 2005), même si on observe une réduction significative du taux de MDR parmi les cas re-traités (de 32,5% à 19%), si aucune action déterminante visant à gérer ces patients atteints de MDR (dont le nombre est estimé entre 3 500 et 5 000), la lutte contre la tuberculose sera certainement dans de grandes difficultés. C’est pourquoi, en 2007, le Viet Nam a officiellement lancé le programme de gestion de la tuberculose multirésistante (PGTB-MR). Il s'agit d'une action consistant à mettre en place un système de gestion de la tuberculose multi-résistante incluse dans le système général du contrôle de la tuberculose.
L’objectif de ce PGTB-MR est qu’en 2015, environ 80% des patients atteints de MDR à travers le pays seront correctement suivis, dans une stratégie de gestion de la tuberculose en général.
Pour y parvenir, on préconise les actions suivantes:
Une condition fondamentale et indispensable pour le déploiement du programme au niveau national est que le pays devrait avoir une stratégie de bonne application de la DOTS (directly observed treatment, short course: traitement administré avec un contrôle direct selon un régime à court terme). Le Vietnam connaît depuis plus de 20 ans la stratégie DOTS. Mais le déploiement complet du programme rencontre encore de nombreuses difficultés.
Nous avons donc fait un test dans sept provinces ayant des niveaux élevés de tuberculose multi résistante, un réseau de gestion disponible et une base des matériaux raisonnable (HCM ville, Can Tho, Hanoi, Dinh Dinh, Thanh Hoa, Da Nang et 74 hôpitaux centraux), d’où on compte tirer une expérience qui servira à étendre le programme à bien d'autres provinces, lorsque les conditions le permettront.
Les missions du programme sont les suivantes:
Après deux ans de préparation scientifique pour la mise en place des procédures techniques et des matériaux, avec le soutien du Comité de lumière verte (Green Light Commitee), l’aide des experts de l’Association Anti-Tuberculose du Royal Néerlandais (KNCV), on a mis au point des documents de prise en charge standardisée (protocole de gestion, régime de traitement, protocole de lutte contre l’infection, guide pour les techniques biologiques, protocole de support des médicaments anti TB de 2ème ligne). Le 9 septembre 2009, les premiers cas de MDR-TB ont été recrutés pour le traitement à l’hôpital Pham Ngoc Thach - HCM ville selon le régime standardisé.
Ce régime de traitement est basé sur une étude de la résistance aux médicaments présente dans des catégories distinctes de patients, d'une durée de 18 à 22 mois pour les médicaments anti-TB de 2ème ligne. Ce régime a une efficacité importante, mais il est long et a des effets indésirables. Actuellement, les sept établissements ont recruté des patients pour traiter la MDR-TB. Les premiers résultats sont très encourageants. A l’hôpital de Pham Ngoc Thach, les données initiales montrent que l’analyse des expectorations après 6 mois est négative pour le bacille tuberculeux chez 94% des patients (VCN BV-2010 données). Cependant, la gestion des MDR-TB est un problème nouveau au Viet Nam. En outre, nous sommes confrontés à des risques très dangereux.
Deux facteurs de risque qui menacent directement la réussite de la gestion des MDR-TB sont: (1) La prise de conscience de la dangerosité par les patients n'est pas encore élevée (13,4% des patients arrêtent le traitement ou ne se rendent pas à la consultation mensuelle–selon les données de l’hôpital PNT en 2010) ; et (2) Les médicaments anti-TB de 2ème ligne sont encore vendus sans contrôle dans le marché libre. Cela conduira à l'émergence de la tuberculose multi- résistante extensive (XDR-TB) (ou ultra résistante) parmi ceux atteints de la MDR-TB. Pour rappel, le taux de XDR-TB à HCMV est maintenant de 0,78% parmi les MDR-TB (rapport de GLC en 2009).
Face à cette situation, l'actuel programme national de lutte contre la tuberculose a mis en place les mesures nécessaires afin de minimiser le risque de la MDR-TB.
- Le programme est devenu un élément très important des stratégies de lutte contre la tuberculose et monopolise 37% du budget du programme national de lutte contre la TB en 2011-2015 au Viet Nam.
- Le dépistage rapide des patients atteints de la tuberculose et de MDR-TB est un problème central dans la lutte antituberculeuse, et en détermine le succès. Pour cette raison, le programme a recours à des techniques de biologie moléculaire dans le diagnostic rapide de TB et MDR-TB (Hain tets, GeneXpert-TB), raccourcissant le temps de détection à 90 minutes pour un test de haute sensibilité et de haute spécificité. C’est particulièrement utile dans les cas de co-infection par le SIDA et chez les enfants.
- Il faut chercher à faire appliquer le nouveau plan de traitement de MDR-TB, pour une période de 9 mois, et aider les institutions locales non équipées pour qu’elles puissent participer à la gestion de MDR-TB détectées localement, en profitant des ressources disponibles sur place, et généraliser la
lutte contre la tuberculose en respectant les principes de conformité du programme dans tout le pays. Par les activités innovantes en 2001, l’année d’ouverture de la période de transformation de « lutte contre la tuberculose » en « éradication de la tuberculose » selon les critères de l’OMS et l’association internationale de lutte contre la tuberculose, le programme national de la lutte contre la tuberculose s’efforcera d’atteindre cet objectif en 2015.
CONFLIT D’INTERETS
Non déclaré.
REFERENCES
1. Bộ y tế. Chương trình chống lao quốc gia: Hướng dẫn quản lý và điều trị bệnh lao kháng đa thuốc. Nhà xuất bản y học 2009.
2. WHO. Stop TB partnership. Annual Report 2009.
3. Perkins M. XpertMTB/RIF: Automated molecular detection of TB and MDR at point of treatment. Presentation at 40th Union World Conference on Lung Health, December 2009.
4. Nathan Geffen, TAC. Cepheid Gene Xpert diagnostic technology for TB. The 40th Union World Conference on Lung Health, December 2009.
5. Van Rie A, Page-Shipp L, Scott L, Sanne I, Stevens W. Xpert MTB/RIF for point-of-care diagnosis of TB in high-HIV burden, resource-limited countries: hype or hope? Expert Review of Molecular Diagnostics 2010; 10(7): 937- 46.
Après plus d'un demi siècle de traitement de la tuberculose par de nouveaux médicaments antituberculeux (anti-TB), l’être humain est confronté à l’apparition de résistance aux médicaments actuellement utilisés. La plupart des bactéries de la tuberculose sont devenues résistantes à plusieurs anti-TB puissants encore utilisés, en particulier à l'isoniazide (H) et à la rifampicine (R). Dans ce cas, la maladie causée est connue sous le nom de tuberculose multi-résistante aux médicaments (MDR-TB). La MDR-TB est devenu un véritable défi dans de nombreux pays du monde. Le Vietnam est l'un des 27 pays où le pourcentage des patients atteints de MDR-TB est le plus important. Selon les données de trois enquêtes nationales, le taux de MDR-TB au Vietnam est présenté sur le Tableau 1.
Bien que le taux de MDR n'ait pas augmenté au cours des 10 dernières années (de 1996 à 2005), même si on observe une réduction significative du taux de MDR parmi les cas re-traités (de 32,5% à 19%), si aucune action déterminante visant à gérer ces patients atteints de MDR (dont le nombre est estimé entre 3 500 et 5 000), la lutte contre la tuberculose sera certainement dans de grandes difficultés. C’est pourquoi, en 2007, le Viet Nam a officiellement lancé le programme de gestion de la tuberculose multirésistante (PGTB-MR). Il s'agit d'une action consistant à mettre en place un système de gestion de la tuberculose multi-résistante incluse dans le système général du contrôle de la tuberculose.
L’objectif de ce PGTB-MR est qu’en 2015, environ 80% des patients atteints de MDR à travers le pays seront correctement suivis, dans une stratégie de gestion de la tuberculose en général.
Pour y parvenir, on préconise les actions suivantes:
Une condition fondamentale et indispensable pour le déploiement du programme au niveau national est que le pays devrait avoir une stratégie de bonne application de la DOTS (directly observed treatment, short course: traitement administré avec un contrôle direct selon un régime à court terme). Le Vietnam connaît depuis plus de 20 ans la stratégie DOTS. Mais le déploiement complet du programme rencontre encore de nombreuses difficultés.
Nous avons donc fait un test dans sept provinces ayant des niveaux élevés de tuberculose multi résistante, un réseau de gestion disponible et une base des matériaux raisonnable (HCM ville, Can Tho, Hanoi, Dinh Dinh, Thanh Hoa, Da Nang et 74 hôpitaux centraux), d’où on compte tirer une expérience qui servira à étendre le programme à bien d'autres provinces, lorsque les conditions le permettront.
Les missions du programme sont les suivantes:
Après deux ans de préparation scientifique pour la mise en place des procédures techniques et des matériaux, avec le soutien du Comité de lumière verte (Green Light Commitee), l’aide des experts de l’Association Anti-Tuberculose du Royal Néerlandais (KNCV), on a mis au point des documents de prise en charge standardisée (protocole de gestion, régime de traitement, protocole de lutte contre l’infection, guide pour les techniques biologiques, protocole de support des médicaments anti TB de 2ème ligne). Le 9 septembre 2009, les premiers cas de MDR-TB ont été recrutés pour le traitement à l’hôpital Pham Ngoc Thach - HCM ville selon le régime standardisé.
Ce régime de traitement est basé sur une étude de la résistance aux médicaments présente dans des catégories distinctes de patients, d'une durée de 18 à 22 mois pour les médicaments anti-TB de 2ème ligne. Ce régime a une efficacité importante, mais il est long et a des effets indésirables. Actuellement, les sept établissements ont recruté des patients pour traiter la MDR-TB. Les premiers résultats sont très encourageants. A l’hôpital de Pham Ngoc Thach, les données initiales montrent que l’analyse des expectorations après 6 mois est négative pour le bacille tuberculeux chez 94% des patients (VCN BV-2010 données). Cependant, la gestion des MDR-TB est un problème nouveau au Viet Nam. En outre, nous sommes confrontés à des risques très dangereux.
Deux facteurs de risque qui menacent directement la réussite de la gestion des MDR-TB sont: (1) La prise de conscience de la dangerosité par les patients n'est pas encore élevée (13,4% des patients arrêtent le traitement ou ne se rendent pas à la consultation mensuelle–selon les données de l’hôpital PNT en 2010) ; et (2) Les médicaments anti-TB de 2ème ligne sont encore vendus sans contrôle dans le marché libre. Cela conduira à l'émergence de la tuberculose multi- résistante extensive (XDR-TB) (ou ultra résistante) parmi ceux atteints de la MDR-TB. Pour rappel, le taux de XDR-TB à HCMV est maintenant de 0,78% parmi les MDR-TB (rapport de GLC en 2009).
Face à cette situation, l'actuel programme national de lutte contre la tuberculose a mis en place les mesures nécessaires afin de minimiser le risque de la MDR-TB.
- Le programme est devenu un élément très important des stratégies de lutte contre la tuberculose et monopolise 37% du budget du programme national de lutte contre la TB en 2011-2015 au Viet Nam.
- Le dépistage rapide des patients atteints de la tuberculose et de MDR-TB est un problème central dans la lutte antituberculeuse, et en détermine le succès. Pour cette raison, le programme a recours à des techniques de biologie moléculaire dans le diagnostic rapide de TB et MDR-TB (Hain tets, GeneXpert-TB), raccourcissant le temps de détection à 90 minutes pour un test de haute sensibilité et de haute spécificité. C’est particulièrement utile dans les cas de co-infection par le SIDA et chez les enfants.
- Il faut chercher à faire appliquer le nouveau plan de traitement de MDR-TB, pour une période de 9 mois, et aider les institutions locales non équipées pour qu’elles puissent participer à la gestion de MDR-TB détectées localement, en profitant des ressources disponibles sur place, et généraliser la
lutte contre la tuberculose en respectant les principes de conformité du programme dans tout le pays. Par les activités innovantes en 2001, l’année d’ouverture de la période de transformation de « lutte contre la tuberculose » en « éradication de la tuberculose » selon les critères de l’OMS et l’association internationale de lutte contre la tuberculose, le programme national de la lutte contre la tuberculose s’efforcera d’atteindre cet objectif en 2015.
CONFLIT D’INTERETS
Non déclaré.
REFERENCES
1. Bộ y tế. Chương trình chống lao quốc gia: Hướng dẫn quản lý và điều trị bệnh lao kháng đa thuốc. Nhà xuất bản y học 2009.
2. WHO. Stop TB partnership. Annual Report 2009.
3. Perkins M. XpertMTB/RIF: Automated molecular detection of TB and MDR at point of treatment. Presentation at 40th Union World Conference on Lung Health, December 2009.
4. Nathan Geffen, TAC. Cepheid Gene Xpert diagnostic technology for TB. The 40th Union World Conference on Lung Health, December 2009.
5. Van Rie A, Page-Shipp L, Scott L, Sanne I, Stevens W. Xpert MTB/RIF for point-of-care diagnosis of TB in high-HIV burden, resource-limited countries: hype or hope? Expert Review of Molecular Diagnostics 2010; 10(7): 937- 46.
FIGURE/TABLES

REFERENCES
1. Bộ y tế. Chương trình chống lao quốc gia: Hướng dẫn quản lý và điều trị bệnh lao kháng đa thuốc. Nhà xuất bản y học 2009.
2. WHO. Stop TB partnership. Annual Report 2009.
3. Perkins M. XpertMTB/RIF: Automated molecular detection of TB and MDR at point of treatment. Presentation at 40th Union World Conference on Lung Health, December 2009.
4. Nathan Geffen, TAC. Cepheid Gene Xpert diagnostic technology for TB. The 40th Union World Conference on Lung Health, December 2009.
5. Van Rie A, Page-Shipp L, Scott L, Sanne I, Stevens W. Xpert MTB/RIF for point-of-care diagnosis of TB in high-HIV burden, resource-limited countries: hype or hope? Expert Review of Molecular Diagnostics 2010; 10(7): 937- 46.
ARTICLE INFO
DOI: 10.12699/jfvp.2.3.2011.1
Conflict of Interest
Non
Date of manuscript receiving
22/10/2010
Date of publication after correction
15/3/2011
Article citation
Dinh Ngoc S. Strategy of management of the multi-resistant tuberculosis in Viet Nam. J Func Vent Pulm 2011;02(03):1-3.