
 English
English
 French
French
Caractéristiques cliniques et paracliniques des patients atteints d’une récidive tuberculeuse avec un phénotype résistant
Clinical and paraclinical characteristics of patients having the relapse of tuberculosis with resistant phenotype
H. Nguyen Thu 1, S. Tran Van 1, S. Dinh Ngoc 1,2
1: Département de Pneumo-Phtisiologie, Université de Médecine de Ha Noi
2: Hôpital National de Pneumologie
Corresponding author
Dr Ha NGUYEN THU
Département de Pneumo-Phtisiologie, Université de Médecine de Ha Noi -Viet Nam
E-mail: hathunguyen74@yahoo.com
ABSTRACT
Introduction. The proportion of mycobacterium tuberculosis strains with drug resistance in Viet Nam is higher than other neighboring countries and in other countries in the world. Objectives: 1. To compare clinical and paraclinical features of the three groups of patients with relapse of pulmonary tuberculosis classified as sensitive, multi-drugs resistant and drug resistance. 2. To determine the phenotype of mycobacterium tuberculosis strains with drug resistance and associated factors for relapse of pulmonary tuberculosis.
Methods. This is a descriptive and prospective study of 106 patients with relapsed pulmonary tuberculosis. The definition of relapsed pulmonary tuberculosis is that of WHO. The studied patients were divided into three groups based on degree of resistance of the incriminatory strain: sensitive group (group I: n=33 patients), multi-drugs resistance (group II: n=34 patients), drug resistance (group III: 39 patients).
Results and conclusion. The proportion of patients treated with streptomycin (S) or isoniazid (H) and showing clinical evoked signs such as night sweats, weight loss, moist rales on auscultation, pulmonary nodular lesions with 2nd-degree on RT, the presence of acid-fast bacilli (AFB) on the sputum smear test was higher in groups II and III (p <0.05). There is a difference in the proportion of resistant strains with single anti-TB drug between groups II and III (p <0.01). The proportion of strains resistant to S and H is particularly important. About 90% of strains resistant to rifampicin (R) are also resistant to H. 5 clinical elements associated with these forms are the notion of previous use of anti-TB drugs such as S or H, weight loss and severity of nodular lesions visible on chest radiography.
KEYWORDS: recurrent pulmonary tuberculosis, multi-drugs resistance, drug resistance
RÉSUMÉ
Introduction. Au Vietnam, la proportion de souches de mycobatéries résistantes est plus élevée que dans les pays voisins et que dans les autres pays du monde. Objectifs: 1. Comparer les caractéristiques cliniques et paracliniques de trois groupes de malades atteints d’une récidive de tuberculose de forme sensible (groupe I), multirésistante (groupe II) et résistante (groupe III). 2. Déterminer le phénotype de la souche de mycobactérie résistante et les facteurs associés à la récidive tuberculeuse.
Méthode. Il s’agit d’une analyse descriptive et prospective de 106 cas de récidives de tuberculose. La définition de récidive de tuberculose retenue pour cette étude est celle de l’OMS. Les cas de récidives ont été répartis en trois groupes selon le degré de résistance de la souche incriminée: souche sensible (groupe I: n=33), souche multirésistante (groupe II: n=34) et souche résistante (groupe III: n=39).
Résultats et conclusion. La proportion de patients traités par streptomycine (S) ou isoniazide (H) et présentant des signes cliniques d’appel tels que les sueurs nocturnes, la perte de poids, des râles crépitants à l’auscultation pulmonaire, des lésions nodulaires de 2ème degré sur la RT, la présence de bacilles acido-alcoolo- résistants (BAAR) à l’examen direct des expectorations est plus élevée dans les groupes II et III (p<0,05). Il y a une différence dans la proportion des souches résistantes à un seul antituberculeux entre les groupes II et III (p<0,01). La proportion de souches résistantes à S et H est particulièrement importante. A peu près 90% des souches résistantes à la rifampicine (R) sont aussi résistantes à H. Les 5 facteurs cliniques et radiologiques associés aux formes résistantes sont la notion d’une prise antérieure d’un antituberculeux tel que S ou H, une perte de poids et la sévérité des lésions nodulaires visibles sur la radiographie thoracique.
MOTS CLES: tuberculose récidivante, multirésistante, résistante
INTRODUCTION
Le Vietnam est l’un des 36 pays à adhérer au « Programme de surveillance de la résistance dans le monde ». En effet, la proportion de souches ayant un phénotype résistant est plus élevée dans notre pays que dans les pays voisins et que dans les autres pays du monde. Chaque année, 3 400 nouveaux cas de tuberculose résistante se déclarent dans notre pays, ce qui constitue un fait inquiétant [1]. Ce sont les patients traités une deuxième fois, y compris lorsqu’ils sont atteints d’une forme résistante, qui constituent le réservoir des ces souches. En 2009, d’après le Programme Nationnal de Luttre Contre la Tuberculose , chaque année il y a environ 100 000 patients atteints de la tuberculose. Parmi ces patients, le taux de récidive tuberculeuse est de 8,3%, soit 1% d’augmentation par rapport à celui en 2008 [1].
Nous avons mené cette étude avec 2 objectifs: 1). Comparer les caractéristiques cliniques et paracliniques de 3 groupes de malades atteints d’une récidive tuberculeuse (sous forme sensible, résistante et multirésistante); 2).Déterminer les facteurs cliniques et paracliniques associés au diagnostic de récidive tuberculeuse avec souche de mycobatérie résistante.
PATIENTS ET METHODE
Patients
Nous avons inclus 106 patients, âgés de plus de 15 ans, ayant un diagnostic de tuberculose récidivante avec une souche de mycobactérie résistante, tel que définie par l’OMS en 2007 [2], tous traités dans le Centre des Maladies Respiratoires, entre Mars 2007 et Avril 2010. Le diagnostic a été confirmé par l’association de signes cliniques, et des résultats de la radiographie thoracique, de l’examen direct et de la culture des expectorations, avec réalisation d’un antibiogramme.
Méthode
Analyse descriptive prospective.
Critères d’inclusion
- Tout patient déjà traité correctement pour une tuberculose et ayant été déclaré guéri par un médecin en fin de traitement, et présentant une récidive avec un examen direct (ED) ou une culture d’expectorations (+).
- Test de sensibilité réalisé pour les 4 antituberculeux suivants: S.H.R.E.
- Test de sensibilité réalisé pour les 4 antituberculeux suivants: S.H.R.E.
- Culture des expectorations réalisée dans le Centre des Maladies Respiratoires par la méthode de Petof sur milieu de Lowenstein–Jensen. Lecture des résultats à 2,4, 6 et 8 semaines.
- Les malades sont répartis dans 3 groupes :
• Groupe I: patients infectés par une souche de mycobactérie sensible aux 4 antituberculeux de première ligne: streptomycine (S), Isoniazide (H), rifampicine (R) et éthambutol (E).
• Groupe II: patients infectés par une souche de mycobactérie multirésistante, à savoir résistante à plusieurs antituberculeux dont H et R.
• Groupe III: patients infectés par une souche de mycobactérie résistante à au moins un antituberculeux, sauf H et R.
Analyses statistiques
Les données sont enregistrées sur le logiciel EpiData et analysées ensuite.
RESULTATS
106 patients ont été inclus: groupe I (n = 33), groupe II (n = 34) et groupe 3 (n = 39). Tous présentaient une récidive de tuberculose. Ils étaient âgés de 45 ± 13 ans en moyenne, allant de 16 à 75 ans. Parmi ces 106 patients, 81,1 % étaient des hommes, âgés en moyenne de 44 ± 12 ans et 18,9% étaient des femmes, âgées de 50 ± 13 en moyenne.
Comparaison des caractéristiques cliniques et paracliniques des 3 groupes (Tableau 1-3)
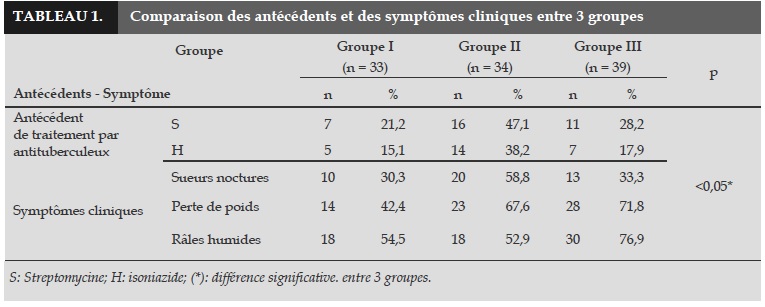
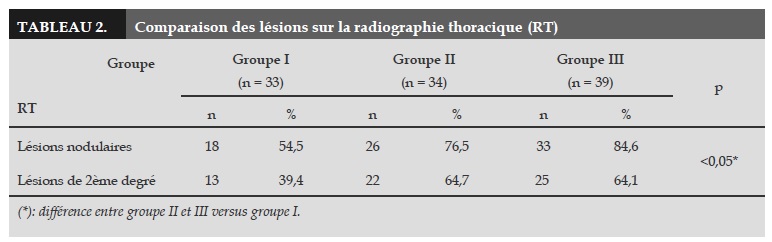
La notion de traitement antérieur par S ou H, ainsi que l’existence des signes cliniques comme les sueurs nocturnes, la perte de poids et la présence de râles humides à l’auscultation sont très différentes entre les 3 groupes (p<0,05; Tableau 1). Les lésions nodulaires et les lésions de 2e degré sont plus fréquemment rencontrées sur les RT des patients des groupes II et III (p<0,05; Tableau 2).
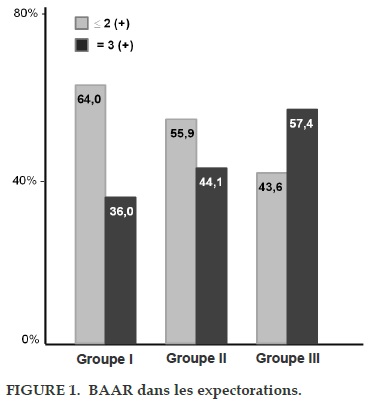
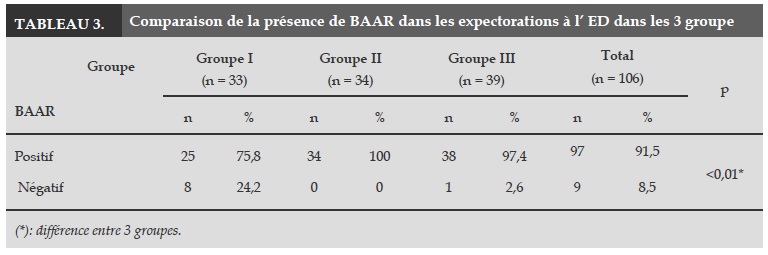
Le taux de BAAR positif dans les expectorations du groupe II (100%) est plus élevé que celui du groupe III (97,4%), et nettement plus élevé que celui du groupe I (75,8%). Cette différence est statistiquement significative (p<0,01; Tableau 3). La présence de BAAR (3+) dans le groupe III est plus élevée dans le groupe II et nettement plus élevée dans le groupe I avec une différence significative (p<0,05; Figure 1).
Résistance aux antituberculeux et facteurs associés au diagnostic de tuberculose résistante.
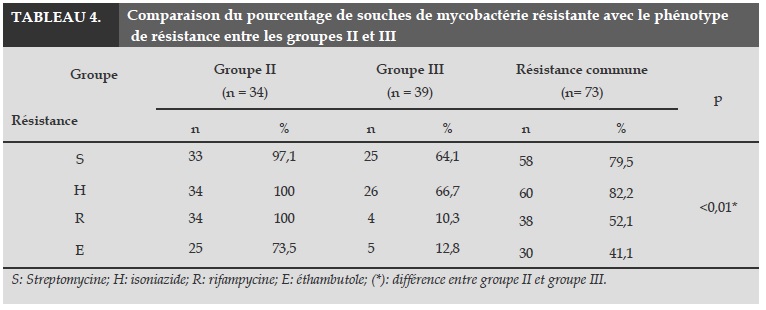
Le taux de souches de phénotype résistant à S et H est élevé alors que le taux de souches de phénotype résistant à R et E est bas (Tableau 4). Le recours antérieur à un traitement antituberculeux de type S ou H, la perte de poids, la présence d’images nodulaires et le degré des lésions sur la RT sont étroitement liés au phénotype de résistance de la mycobactérie.
DISCUSSION
Comparaison des caracteristiques cliniques, paracliniques des 3 groupes de malades atteints de tuberculose récidivante
Dans notre étude, nous montrons que le fait d’avoir déjà été traité par antituberculeux ainsi que la présence de signes cliniques (comme les sueurs nocturnes, la perte de poids et les râles crépitants à l’auscultation) sont statistiquement différents dans les trois groupes de patients atteints de récidive tuberculeuse (p<0,05).
Ces deux antécédents (traitement antérieur par antituberculeux et présence des 3 symptômes cliniques) sont plus fréquemment retrouvés chez les patients du groupe II par rapport à ceux du groupe III et du groupe I.
Nos résultats concordent avec ceux décrits par Kim Hoa LE en 2009 [3]: les patients présentant une tuberculose récidivante avec une souche de phénotype résistant présentent des lésions plus sévères, doivent être traitées plus longtemps et ont une altération de l’état général plus marquée que ceux réinfectés par une souche sensible. seulement pour les lésions nodulaires et pour celles du 2e degré : groupe I (54.5% vs 39.4%), groupe II (76.5 % vs 64.7%) et groupe III (84.6% vs 64.1%) avec p<0,05. Nos resultats sont similairs à ceux des autres auteurs Hung LE NGOC, Ha HOANG, Hoa LE THI KIM [2,3,4].
En ce qui concerne les lésions visibles sur la RT, il existe une différence (p<0,05) entre les 3 groupes seulement pour les lésions nodulaires et pour celles du 2e degré: groupe I (54,5% vs 39,4%), groupe II (76,5 % vs 64,7%) et groupe III (84,6% vs 64,1%) avec p<0,05. Nos résultats sont similaires à ceux des autres auteurs Hung LE NGOC, Ha HOANG, Hoa LE THI KIM [3-5].
Notre étude montre que l’analyse des expectorations à l’ED n’est pas suffisante pour diagnostiquer une récidive tuberculeuse. Dans 8,5% des cas, l’examen direct est négatif. Cette proportion de résultats négatifs à l’examen direct est plus importante dans le groupe I (11,1%). La proportion de résultats positifs à l’examen direct est significativement différente dans les trois groupes: groupe I: 75,8%, groupe II: 97,4% et groupe III: 100% (p<0,01). De plus, le taux de BAAR présent à l’ED des expectorations varie selon les groupes. Il est plus bas dans le groupe I (36%) par rapport aux groupes II (44,1%) et III (57,4%) (p<0,05). Ce résultat ne coïncide pas avec les résultats publiés par Kim Hoa et al. [3]. Cette différence entre les études peut être due à un biais de recrutement des patients inclus.
Phénotype de résistance des mycobactéries et facteurs cliniques associés à une tuberculose récidivante sous forme résistante
Dans notre étude, nous observons que le taux de résistance aux antituberculeux testés est différent entre le groupe III et le groupe II (p<0,01). Le pourcentage de souches résistantes est particulièrement élevé pour S (79,5%) et H (82,2%). Ceci est décrit par beaucoup d’autres auteurs vietnamiens, comme Hung Ngoc L. qui met en évidence un taux de résistance de 79% pour S et 81.5% pour H ou Hoang Ha (60,2% et 62% respectivement). Par contre, lorsqu’on compare avec des résultats issus d’autres pays, nos taux observés sont plus élevés (17,6% et 20,9% respectivement). Dans notre étude, 89,5% des souches sont résistantes à R et H en même temps. Ceci est comparable aux résultats publiés par des auteurs étrangers [3-6].
C’est contre E que le taux de souches résistantes à est le plus bas (30%). Aucune souche n’est résistante à E de manière isolée.
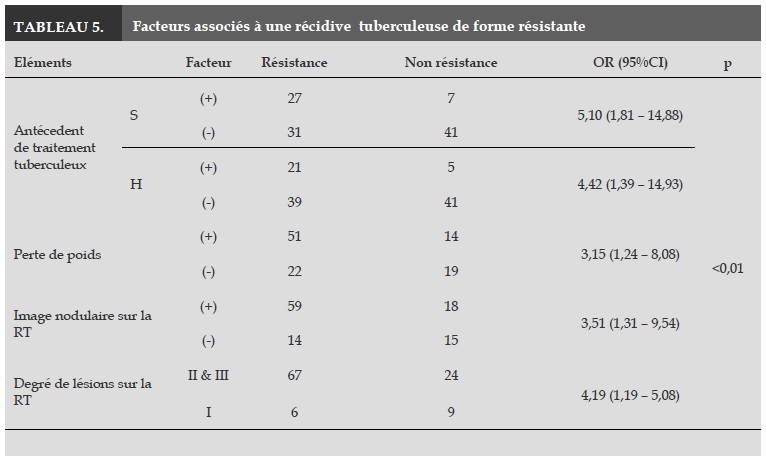
L’analyse croisée des facteurs cliniques associés au diagnostic de récidive tuberculeuse avec un phénotype résistant retrouve 5 facteurs impliqués: l’existence d’un traitement antérieur par S (OR = 5,1), ou par H (OR = 4,42), une perte de poids (OR=3.15), la présence de lésions nodulaires sur la RT (OR = 5,1) ou de lésions de 2e degré (OR = 4,19). Notre observation est comparable à celle faite par Hoang Ha [5]. Dans les pays à bas niveau de vie, la méthode de référence pour mettre en évidence la présence de souches résistantes est la mise en culture des expectorations avec réalisation d’un antibiogramme. Cette méthode donne des résultats à tardifs (3 à 4 mois). C’est pourquoi il est important de retracer l’anamnèse avec la recherche de prise antérieure de traitement antituberculeux, et de réaliser un examen clinique méticuleux pour détecter les signes évocateurs d’une récidive tuberculeuse possiblement résistante.
CONCLUSION
La proportion de malades déjà traités par S ou H présentant des sueurs nocturnes, une perte de poids, des râles bronchiques humides à l’auscultation, ou des lésions nodulaires de 2ème degré sur la radio-thoracique est plus élevée dans les groupes multi-résistants et résistants. La présence de BAAR à l’examen direct des expectorations est également plus élevée dans ces deux groupes, par rapport au groupe sensible. En ce qui concerne le taux de souches résistantes à un seul antituberculeux, il existe une différence entre les groupes résistants. La résistance est élevée surtout contre S et H. Près de 90% des souches résistantes à R sont également résistantes à H. Cinq facteurs cliniques et paracliniques sont associés au diagnostic de tuberculose récidivante avec phénotype résistant. Il s’agit de l’existence d’un traitement antérieur par S ou H, d’une perte de poids, et de la présence sur la RT de lésions nodulaires et de 2è degré.
CONFLIT D’INTERETS
Aucun.
REFERENCES
1. CTCLQG: “Báo cáo tổng kết Chương trình Chống lao Quốc gia năm 2009 và phương hướng hoạt động năm 2010”.
2. WHO: “Global TB control: surveillance, planning, financing”, WHO report 2007, Geneva 1-4.
3. Lê Thị Kim Hoa. “Nghiên cứu đặc điểm lâm sàng, cận lâm sàng của lao phổi có vi khuẩn kháng đa thuốc”. Luận văn chuyên khoa II, 2009.
4. Lê Ngọc Hưng và cộng sự.“Nghiên cứu đặc điểm lâm sàng cận lâm sàng và tình hình kháng thuốc sàng, của lao phổi tái phát”, Tạp chí thông tin y dược số đặc biệt, Hà nội 10-2007. Tr. 148 – 153.
5. Hoàng Hà. “Nghiên cứu một số đặc điểm lâm sàng, cận lâm sàng, sinh học của vi khuẩn ở bệnh nhân lao phổi điều trị lại”. 2009. Luận án tiến sỹ y học.
6. Tu D, Zhang L, Su J. “Resistance and efficacy of treatment in relapse pulmonary tuberculosis”, Zhonghua Jie He He Hu Xi Za Zhi. 2000;23(11):666-8.
FIGURE/TABLES
REFERENCES
1. CTCLQG: “Báo cáo tổng kết Chương trình Chống lao Quốc gia năm 2009 và phương hướng hoạt động năm 2010”.
2. WHO: “Global TB control: surveillance, planning, financing”, WHO report 2007, Geneva 1-4.
3. Lê Thị Kim Hoa. “Nghiên cứu đặc điểm lâm sàng, cận lâm sàng của lao phổi có vi khuẩn kháng đa thuốc”. Luận văn chuyên khoa II, 2009.
4. Lê Ngọc Hưng và cộng sự.“Nghiên cứu đặc điểm lâm sàng cận lâm sàng và tình hình kháng thuốc sàng, của lao phổi tái phát”, Tạp chí thông tin y dược số đặc biệt, Hà nội 10-2007. Tr. 148 – 153.
5. Hoàng Hà. “Nghiên cứu một số đặc điểm lâm sàng, cận lâm sàng, sinh học của vi khuẩn ở bệnh nhân lao phổi điều trị lại”. 2009. Luận án tiến sỹ y học.
6. Tu D, Zhang L, Su J. “Resistance and efficacy of treatment in relapse pulmonary tuberculosis”, Zhonghua Jie He He Hu Xi Za Zhi. 2000;23(11):666-8.
ARTICLE INFO
DOI: 10.12699/jfvp.2.3.2011.49
Conflict of Interest
Non
Date of manuscript receiving
7/11/2010
Date of publication after correction
16/3/2011
Article citation
Nguyen Thu H, Tran Van S, Dinh Ngoc S.Clinical and paraclinical characteristics of patients having the relapse of tuberculosis with resistant phenotype. J Func Vent Pulm 2011;02(03):49-53.