
 English
English
 French
French
Outcome of tuberculosis patients lost to follow-up during anti-tuberculosis treatment in Brazzaville
Devenir des patients tuberculeux perdus de vue au cours du traitement antituberculeux à Brazzaville
Okemba-okombi FH1,2,3, Macaillat Pemba JRP3, Elion Assiana DO3,4, Akiera BK3, Bemba ELP1,2, Bopaka RG1,2, Ossale Abacka KB2, Illoye Ayet M2,5
1: Faculté des Sciences de la Santé, Université Marien NGOUABI
2: Service de pneumologie, CHU de Brazzaville
3: Direction du Programme National de Lutte contre la Tuberculose
4: Faculté des Sciences Techniques, Université Marien NGOUABI
5: Centre Antituberculeux de Brazzaville
5: Sleep Lab Unit. Department of Outpatient Expert Consultation. Pham Ngoc Thach University of Medicine. Ho Chi Minh City, Vietnam.
Corresponding author: Okemba-okombi FH.. Faculté des Sciences de la Santé, Université Marien NGOUABI
E-mail: franckokemba@gmail.com
ABSTRACT
Introduction. Tuberculosis is a public health problem, caused by a bacillus of the Mycobacterium tuberculosis complex (MTB), dominated by Mycobacterium tuberculosis hominis, also known as Koch's bacillus. Its treatment is costly, and requires a high level of adherence and support in order to limit the number of patients who lose sight of their condition.
Objective. to determine the fate of tuberculosis patients lost to follow-up during treatment at the Brazzaville Anti-Tuberculosis Center.
Methodology. analytical cross-sectional study covering January 1, 2020 to December 31, 2021.
Results. The proportion of TB PDV patients was estimated at 7.7%. The age range 15-64 years, marital status, patients with no previous TB history, low level of education, financial problems, distant location and long treatment were factors associated with the occurrence of PDV status during TB treatment. The proportion of PDV TB patients found and who died was 13% respectively.
Conclusion. Strengthening community activities in tuberculosis care remains one of the essential ways of limiting the number of tuberculosis patients lost to follow-up.
KEYWORDS: Fate; Tuberculosis patient; Lost to follow-up; Brazzaville.
RÉSUMÉ
Introduction. la tuberculose est un problème de santé publique et est due à un bacille du complexe Mycobacterium tuberculosis (MTB) dominée par le Mycobacterium tuberculosis hominis encore appelé bacille de Koch. Son traitement est onéreux et nécessite une forte adhésion et un accompagnement afin de limiter les situations de perdues de vue.
Objectif. déterminer le devenir des patients tuberculeux perdus de vue au cours du traitement au Centre Antituberculeux de Brazzaville.
Méthodologie. étude transversale analytique couvrant la 1er janvier 2020 au 31 décembre 2021.
Résultats. la proportion des patients TB PDV était estimée à 7,7%. La tranche d’âge de 15-64 ans, le statut matrimonial, les patients sans antécédents TB, le niveau d’instruction bas, le problème financier, la distance éloignée, le traitement long constituaient des facteurs associés à la survenue du statut PDV au cours du traitement antituberculeux. La proportion des patients TB PDV retrouvés et décédés était respectivement de 13%.
Conclusion. le renforcement des activités communautaires dans la prise en charge de la tuberculose reste l’une des pistes essentielles afin de limiter le nombre de patients tuberculeux perdus de vues.
MOTS CLÉS: Devenir; Patient tuberculeux; Perdus de vue; Brazzaville.
INTRODUCTION
La tuberculose est un problème de santé publique à travers le monde.
Selon le dernier rapport mondial sur la tuberculose, au Congo, son incidence est de 369(230-541) cas/100000 habitants avec une mortalité TB/VIH- et TB/VIH+ respectivement de 46(26-73) et 39(20-66) cas/100000 habitants et 11,2% de malades perdus de vues (PDV) [1].
En 2022, selon les données de l’OMS, 10,6 millions de personnes avaient développé la tuberculose en 2021, avec une augmentation de 4,5 % par rapport à 2020 et parmi lesquelles 1,6 million de personnes en étaient décédées (dont 187 000 personnes vivants avec VIH). C’est pour dire qu’avec la pandémie à SARS-Cov2, les services de lutte contre la tuberculose dans le monde, n’avaient pas échappé aux perturbations liées à cette dernière impactant sur la qualité de prise en charge des malades tuberculeux.
En Afrique, elle avait détérioré davantage la situation au niveau des pays à forte charge de la tuberculose dont la république du Congo en réduisant certains indicateurs [2].
Ainsi, le nombre élevé de malades PDV au cours du traitement antituberculeux les exposent à développer des résistances aux antituberculeux et exposent leur entourage au risque de contamination de la maladie [3-4].
Cette étude avait pour objectif de déterminer le devenir des patients tuberculeux perdus de vue au cours du traitement antituberculeux à Brazzaville de 2020 à 2021.
METHODES
Cadre d’étude
L’étude s’est déroulée au Centre Antituberculeux (CAT) de Brazzaville qui est situé dans le 2ème arrondissement Bacongo au croisement du boulevard Denis Sassou NGUESSO et l’avenue Delpech en face du Ministère de l’économie forestière. Il est spécialisé dans la prise en charge des patients tuberculeux et coinfectés TB/VIH et assure la plus importante activité antituberculeuse malgré la décentralisation
Type et période d’étude
Il s’agissait d’une étude transversale analytique à collecte de données rétrospective couvrant la période du 1er janvier 2020 au 31 décembre 2021.
Population d’étude et échantillonnage
Population source
Il s’agissait des patients tuberculeux suivis au Centre Antituberculeux de Brazzaville du 1er janvier 2020 au 31 décembre 2021.
Population cible
Notre population d’étude a été constituée des malades tuberculeux suivis au Centre Antituberculeux de Brazzaville du 1er janvier 2020 au 31 décembre 2021 et déclarés perdus de vue durant leur traitement.
Critères d’inclusion
Etaient inclus :
Les patients tuberculeux déclarés perdus de vue au cours de traitement retrouvés durant l’enquête ;
Les patients tuberculeux déclarés perdus de vue ayant accepté de répondre à l’enquête.
Critères de non inclusion
N’étaient pas inclus :
Les patients tuberculeux ayant refusé de répondre à l’enquête
Les patients tuberculeux non retrouvés.
Echantillonnage
Type d’échantillonnage
Il s’agissait d’un recensement des patients tuberculeux suivis au Centre Antituberculeux de Brazzaville ayant abandonné le traitement pendant deux mois ou plus durant la période d’étude.
Taille de l’échantillon
Notre étude a porté sur un échantillon de 268 patients tuberculeux perdus de vue au cours de la période d’étude.
La méthode de sondage probabiliste aléatoire simple était utilisée.
Collecte de données
Nous avons collecté des données agrégées et les variables qui provenaient des bases de rapports trimestriels du CAT de Brazzaville et la base de données du Programme National de lutte contre la tuberculose.
Les variables de l’étude étaient : l’âge, le sexe, le niveau d’instruction, le statut matrimonial, la résidence, la distance entre la résidence et le CAT, la forme de tuberculose, le type de malade, la sérologie VIH, les antécédents de tuberculose, le régime thérapeutique
Traitement et analyse des données
La base de données est composée de maquettes en Excel renseignées par trimestre. Au total dix (08) maquettes remplies annuellement ont servi pour cette étude. La base de données a été nettoyée en corrigeant les formules qui ne généraient pas. Une feuille Excel a été créée pour faire une extraction afin de fusionner les différentes bases de données. Les données recueillies ont été traitées et analysées à l´aide des logiciels SPSS version 20 et Microsoft Excel 2019. Les variables qualitatives ont été synthétisées selon leurs fréquences et leurs intervalles de confiance à 95%.
Définitions opérationnelles [5]
Nous avons utilisé le manuel de Définitions et cadre de notification pour la tuberculose - Révision 2013 de l´OMS pour la définition des cas.
Tuberculose pulmonaire (TP) : Tout cas de Tuberculose Pulmonaire Confirmé Bactériologiquement (TPCB) ou Diagnostiqué Cliniquement (TPDC) dans lequel le parenchyme pulmonaire ou l´arbre trachéobronchique est touché.
Tuberculose extra pulmonaire (TEP) : Tout cas de Tuberculose Extra Pulmonaire Confirmée Bactériologiquement ou Diagnostiquée Cliniquement dans lequel des organes autres que les poumons sont touchés (par exemple la plèvre, les ganglions lymphatiques, l´abdomen, les voies génito-urinaires, la peau, les articulations et les os, les méninges, etc.).
Nouveau cas : Patient qui n´a jamais reçu de traitement antituberculeux ou qui a reçu moins d´un mois de traitement antituberculeux.
Guérison : un patient tuberculeux qui a terminé le traitement sans signe d´échec et dont on dispose de données indiquant que les résultats de l´examen des frottis ont été négatifs au cours du dernier mois de traitement.
Traitement terminé : un patient tuberculeux qui a terminé le traitement sans signe d´échec, mais dont on ne dispose pas de données indiquant que les résultats de l´examen des frottis ont été négatifs au cours du dernier mois de traitement et au moins une fois auparavant, soit parce que les tests n´ont pas été réalisés soit parce que les résultats ne sont pas disponibles.
Succès thérapeutique: Somme des patients guéris et des patients ayant terminé leur traitement.
Échec thérapeutique: Un patient tuberculeux qui continue de présenter des résultats positifs (selon l´examen des frottis) après cinq mois de traitement ou plus.
Abandon: Un patient tuberculeux qui a entamé de traitement et que celui-ci a été interrompu pendant deux mois consécutifs ou plus.
Perdu de vue: Un patient atteint de tuberculose
qui a abandonné son traitement avant la fin ou qui n’a pas été revu pour le suivi médical
Transfert: Un patient tuberculeux qui a été enregistré dans un CDT et est reçu dans un autre CDT pour y continuer son traitement.
Décès: Tout patient tuberculeux qui meurt pour une raison quelconque au cours du traitement ou avant de l´avoir commencé.
Considérations éthiques
L´anonymat des individus figurant dans la base de données a été assuré ainsi que la confidentialité. Les autorisations ont été obtenues au niveau de la direction du Programme National de Lutte contre la tuberculose et le protocole de l´étude a été soumis et approuvé par la Faculté des Sciences de la Santé de l’Université Marien NGOUABI.
RESULTATS
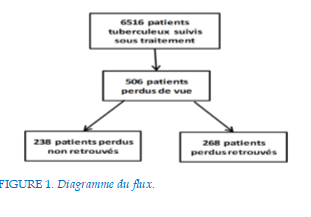
FIGURE 1. Diagramme du flux.
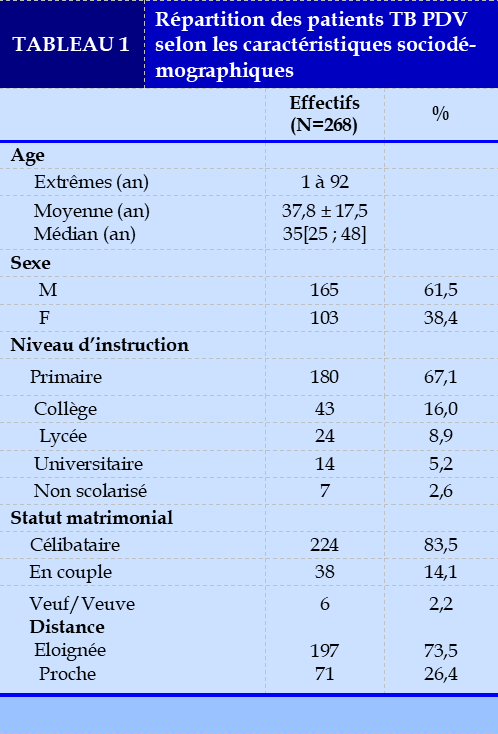
La fréquence des patients tuberculeux PDV était de 7,8%. L’âge moyen des patients TB PDV était de 37,8±17,5 ans et la tranche d’âge de 25-34 ans était la plus concernée et environs 62% de ces patients avaient un niveau d’instruction primaire (Tableau 1).
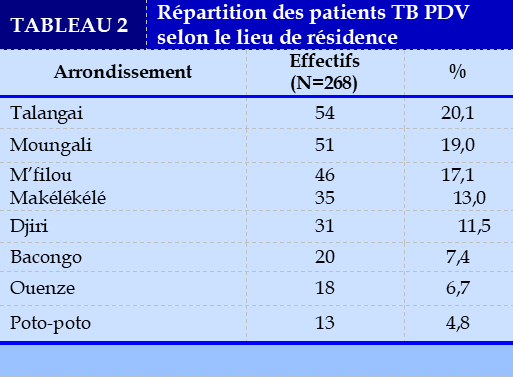
La majorité des patients TB PDV résidait à Talangai (Tableau 2)
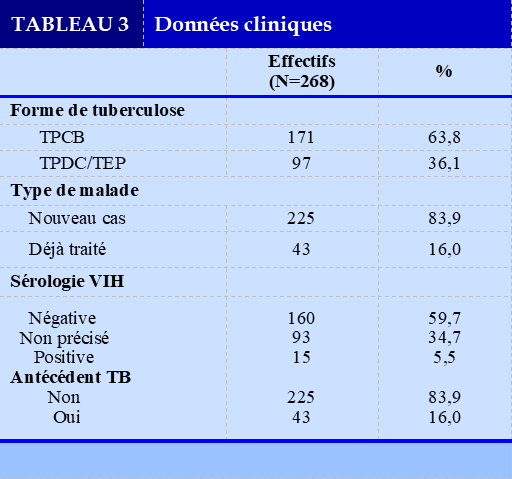
Les données cliniques concernant, la forme de la tuberculose, le type de malade, la sérologie VIH et les antécédents de la tuberculose sont rapportées dans le Tableau 3.
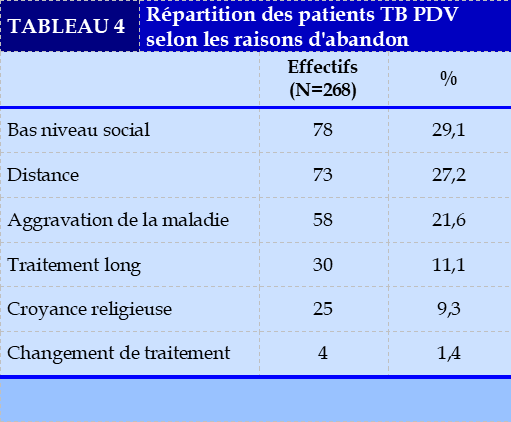
Les raisons d’abandon au traitement au traitement antituberculeux sont rapportées dans le Tableau IV
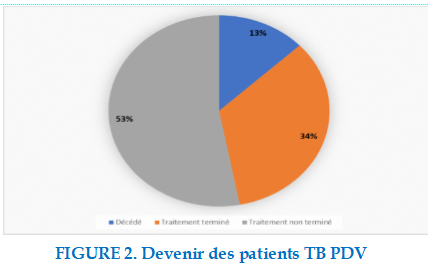
La Figure 2 montre le devenir des patients TB PDV
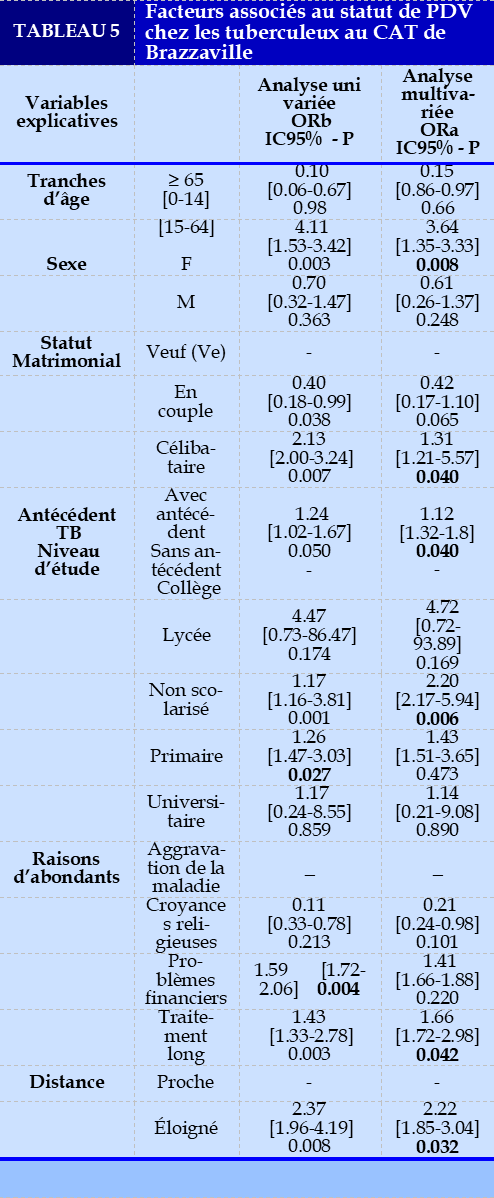
Les variables mises en exergues en régression logistique afin d’identifier les facteurs associés à la survenue du statut perdu de vue chez les patients soumis au traitement antituberculeux sont représentées sur le Tableau 5 ci-dessus.
DISCUSSION
L’étude a connu quelques limites en rapport avec la difficulté d’entrer en contact avec certains patients tuberculeux perdus de vue par l’inexistence des numéros de téléphone pour certains patients, des fausses adresses et des zones géographiques difficile d’accès) ce qui n’a pas permis l’inclusion de patients tuberculeux répondant aux mêmes critères d’inclusion mais non retrouvé impactant ainsi sur la taille de l’échantillon d’étude.
Néanmoins la taille de l’échantillon de 506 patients TB PDV parait raisonnable par rapport à la notification faite par le CAT de Brazzaville qui est l’un des plus grands centres de prise en charge de la tuberculose au niveau national et que cette analyse pourrait contribuer à l’amélioration de la prise en charge des cas de tuberculose.
Selon la frequence des patients TB PDV
La proportion de 7,8% des patients TB PDV est semblable à celle de Harison et coll [6] à Madagascar qui ont rapporté la même frequence de 7% alors que Halloumi et coll [7] au Maroc ont rapporté une frequence de 21,9%.
La proportion des patients TB PDV est extrêmement variable en fonction des pays et ce, en rapport avec la politique nationale de prise en charge des malades tuberculeux. Au Congo, ces cas s’observent certainement à cause de la non application correcte du traitement directement observé (TDO)[8].
Selon l’âge
La moyenne d’âge de nos patients était de 37,8 ± 17,5 ans et un âge médian de 35 ans [25 ; 48] avec des extrêmes de 1 à 92 ans. La tranche d’âge de 25-34 ans était la plus représentée avec une proportion de 50%.
Nos résultats sont similaires à ceux de MAZEN et coll [9] au Maroc qui rapportent la même tranche d’âge de 25 à 34 ans qui soit la plus représentative. La tuberculose est une maladie qui atteint le plus souvent les adultes jeunes car socialement actifs.
Selon le sexe
Une prédominance masculine de 61,5% a été notée dans notre étude avec un sex ratio de 1,6. Ce constat corrobore avec les données de la littérature [10, 11,12,13]. La tuberculose est une maladie qui atteint le plus souvent les adultes jeunes de sexe masculin car socialement actifs.
Selon le niveau d’instruction
L’étude a permis de révéler une proportion de 67,1% de patients TB PDV avec un niveau d’étude bas.
Selon la distance
L’étude a également montré que plus de 70% des patients parcouraient une distance éloignée selon leur lieu de résidence pour arriver au Centre Antituberculeux afin s’approvisionner en médicament antituberculeux. Cela peut s’expliquer par le fait qu’il s’agit d’un centre qui, de par son appellation spécifique permet un afflux de malades présentant des problèmes respiratoires et que ces derniers pensent que c’est peut-être là, le meilleur centre où ils peuvent être mieux soignés.
Selon le statut matrimonial
Les célibataires étaient les plus représentés avec une frequence de 83,5%.
Selon les données cliniques
Concernant la forme de tuberculose, 63,8% des patients tuberculeux avaient une Tuberculose Pulmonaire Bactériologiquement Confirmée (TPCB), 23,8% avaient une Tuberculose Pulmonaire Diagnostiquée cliniquement (TPDC) et 12,3% une Tuberculose Extra Pulmonaire (TEP).
Ces résultats sont rapportés dans la littérature par Madougou et coll au Niger [14] et Horo et coll en Côte d’ivoire [15]. L’OMS recommande au Programme nationaux de lutte contre la tuberculose que soit plus dépistées, les formes de tuberculose pulmonaire confirmée bactériologiquement car elles permettent la pérennisation de la propagation de la maladie tuberculeuse et servent d’un bon indicateur pour l’évaluation d’un programme [16]. Concernant le type de malade, 83,9% étaient des nouveaux patients et 16,0% des cas déjà traités. SOULEYMANE N et coll. en Guinée Conakry [17] avaient noté des résultats similaires aux nôtres : 83,33%.
Ce constat peut être en rapport avec l’efficacité des programmes lorsque les malades sont bien traités et que les taux de PDV ne soient pas trop importants.
Concernant le statut VIH, dans notre étude, 65,2% des patients TB PDV connaissait leur statut.59,7% étaient VIH+ et 5,5% VIH-. La tuberculose étant la première infection opportuniste chez les sujets immunodéprimés au VIH/SIDA en Afrique subsaharienne [18]. Concernant les antécédents TB, 16% des patients TB PDV avait des antécédents de tuberculose et 83,9% n’en avaient pas. DIALLO et coll au Mali [19] avaient trouvé des résultats inférieurs aux nôtres :5,8%. Ces différences s’expliquent par rapport à la taille de l’échantillon qui était inférieure à la notre
Selon les raisons d’abandon et devenir des patients TB PDV
Notre étude a révélé plusieurs raisons expliquant l’abandon du traitement notamment :(i) le problème financier (29,1%), (ii) la distance entre la résidence et le lieu de prise en charge (27,2%), (iii) l’aggravation de la maladie (21,6%) et (iv) la durée du traitement jugée long (11,1%). Ce constat avait déjà été fait par OKEMBA-OKOMBI et Coll [20]. Concernant le devenir des patients TB PDV, 53% n’étaient pas revenu poursuivre le traitement, 34% avaient pu terminer leur traitement et 13% étaient décédés.
Ces résultats s’expliquent par la mise à contribution des relais communautaires dans la prise en charge des malades tuberculose selon les directives du PNLT. Ces derniers participent à la recherche des PDV et à l’aide à l’observance thérapeutique à travers des visites à domicile.
Selon les facteurs associés à la survenue du statut de PDV chez les tuberculeux
Les résultats de nos analyses avaient montré que la tranche d’âge de 15-64 était fortement associé au statut perdu de vue chez car il multipliait de 3,64 fois le risque de devenir PDV par rapport à la tranche d’âge ≥ 65 (ORa=3,64 ; P=0,008). En effet, ce résultat pourrait s’expliquer par le fait que la tuberculose est une maladie plus fréquente chez les adultes jeunes et moins fréquentes chez les sujets de plus de 65 ans. Une précédente [21] avait trouvé des résultats similaires. il s’agissait d’une étude comparative des sujets âgés de plus de 65 ans et ceux ayant un âge compris entre 15-65ans, le pourcentage de patients perdus de vue était plus important chez les moins de 65 ans que chez les sujets âgés de plus de 65 ans [21].
HORO et coll. en Côte d’Ivoire [15] avaient rapporté des résultats différents des nôtres. Dans leur étude la proportion de patients perdus de vue était plus élevée chez les sujets âgés [43].
Le sexe comme motif de renoncement au traitement n’était pas un facteur associé au statut perdu de vue chez les patients au cours du traitement, il constituait plutôt un facteur protecteur en particulier pour le sexe masculin (OR=0,6 ; P=0,24).
S’agissant du statut matrimonial, le statut de célibataire était associé à notre évènement d’intérêt car il multipliait de 2,13 fois chez les sujets en cours de traitement le risque de devenir un PDV (ORa=1,31 ; P=0,040). De 1995 à 2005 le PNLT avait instauré sa première stratégie dénommée « DOTS » pour lutter contre la tuberculose. Cette stratégie consistait à accompagner le malade dans sa prise médicamenteuse journalière pendant toute la durée du traitement par le personnel soignant ou par un membre proche du malade. La participation ou l'implication d’un proche du patient semble être un outil incontournable de prévention du statut perdu de vue.
S’agissant des antécédents TB, la variable sans antécédent était associée à notre évènement d’intérêt car il multipliait de 1,12 fois le risque de devenir PDV (OR=1,12 ; P= 0,040) par rapport à la variable avec antécédent par contre le retraitement était un facteur indépendant à la survenue du statut perdu de vue.
ESSOMBA et coll. au Cameroun [10] avaient trouvé des résultats similaires aux nôtres. Le retraitement n’a pas eu d’influence statistiquement significative. S’agissant du niveau d’instruction, les sujets avec un niveau d’étude bas, notamment les non scolarisés (ORa=2,20 ; P=0,006) et ceux du niveau primaire (ORb=1,26 ; P=0,027) courraient respectivement un risque de 2,20 et 1,26 fois le risque de devenir PDV.
En effet, l'adhésion du patient aux bonnes attitudes en post-éducation n’était toujours pas bien assimilée chez les patients ayant un niveau d’étude bas. OKEMBA-OKOMBI et coll [11] avaient trouvé également des motifs d’abandons semblables à la présente étude : le bas niveau d’instruction, la profession sans revenu, la mauvaise perception de la tuberculose, le nombre excessif de comprimé à avaler, la stigmatisation, la mauvaise relation entre le soignant et le soigné et l’accessibilité géographique.
Les problèmes financiers (ORb=1,59 ; P=0,004) représentaient des facteurs associés au statut PDV. Le coût de transport pour l’approvisionnement en médicament pendant 6 mois, les frais des examens de laboratoire pour le contrôle au 2ème, 5ème et au 6ème mois pour la TPBC représentaient un cout catastrophique pour le patient soumis au traitement.
Les zones géographiques éloignées du centre de prise en charge (ORa=2,22 ; P=0,032) ainsi que la durée du traitement (ORa=1,66 ; P=0,042) représentaient des facteurs associés au statut PDV. Plus de 70% des patients perdus de vue avaient une distance éloignée du centre de traitement. Cela s’explique par les considérations socio-culturelles autour de la tuberculose, une maladie stigmatisante.
Ce constat avait été déjà fait par d’OKEMBA-OKOMBI et coll [20] qui avaient noté que les facteurs inhérents à l'observance du traitement antituberculeux des malades au CAT de Brazzaville étaient significativement associés à la stigmatisation, à la qualité de la relation entre le soignant et le soigné, au nombre de comprimés à avaler, à l'accessibilité géographique et à un autre traitement (p < 0001).
CONCLUSION
La tuberculose demeure un problème santé publique au Congo. La proportion des patients TB PDV suivis au CAT de Brazzaville est supérieurs à la norme (< 5%).
La tranche d’âge de 25-34 ans, le célibat, les patients sans antécédents TB, le bas niveau d’instruction bas, les problèmes financiers, les zones géographiques éloignées du lieu de prise en charge, la durée de traitement long constituaient les facteurs associés à la survenue du statut de PDV au cours du traitement au CAT de Brazzaville.
Il est donc impératif de renforcer la lutte antituberculeuse par la création d'autres centres de prise en charge en rapprochant les services du malade et d’intensifier l’approche communautaire dans le suivi des malades tuberculeux et l’aide à l’observance thérapeutique à travers les visites à domicile.
CONFLITS D’INTERET
Aucun.
REFERENCES
| 1. Global tuberculosis report 2023 |
| 2. World Health Organization. Global tuberculosis report t2022. Genève: world Health Organization, November 2022;68. |
| 3. PNLT. Guide de prise en charge de la tuberculose pharmaco résistance. Edition de novembre 2020 ;71. |
| 4. Organisation mondiale de la Santé. Rapport sur la tuberculose dans le monde Octobre2021 ; Genève : Organisation mondiale de la Santé, 2021 ;21. |
| 5. OMS. Définitions et cadre de notification pour la tuberculose-Révision 2013. OMS. 2014. Cité décembre 2023 |
| 6. Harison MT, Ravahatra K, Rajaoarifetra J, et al. Évaluation de la prise en charge de la tuberculose dans un CDT (centre de diagnostic et de traitement) d’Antananarivo Madagascar. Rev Mal Respir 2019 ; 36 : A260. |
| 7. Halloumi O, Lotfi S, Moubachir H, et al. La tuberculose chez les détenus à la région d’AGADIR. Rev Mal Respir Actual 2022 ; 14 : 159. |
| 8. PNLT. Plan Stratégique National de Lutte contre la Tuberculose 2020-2022 ;102. |
| 9. MAZEN MEH. Profil épidémiologique de la tuberculose pulmonaire dans la province d’el hajeb entre 2018-2020. 136. |
| 10. Essomba NE, Ngaba GP, Koum CDK, et al. Devenir des Patients Tuberculeux Transférés / Référés d’un Centre de Pneumo-phtisiologie vers des Centres de Traitement Périphériques : Une étude de 359 patients à Douala. Health Sci Dis ; 18. |
| 11. Okemba-Okombi FH, Ossibi Ibara BR, Bopaka RG, et al. État des lieux des patients tuberculeux perdus de vue à Brazzaville. Rev Mal Respir 2019 ; 36 : A129. |
| 12. Okemba-Okombi FH. L’Approche Pratique de la Santé Respiratoire (APSR) en République du Congo : Enquête préliminaire. J Fr-Vietnam Pneumol 2015 ; 6 : 15–20. |
| 13. Koffi M, Kone A, Samake K, Horo K, Kouassi B, Itchy M, Ahui B, Brou-Gode C. Influence du genre sur la tuberculose en milieu africain. Rev Mal Respir 2016 ;33 :145-146. |
| 14. Madougou AGI, Soumana A, Bassirou SM, et al. Perdus de vue pré-traitement chez les patients atteints de tuberculose pulmonaire au centre national de lutte contre la tuberculose et les maladies respiratoires (CNLTMR) et référés vers les centres de diagnostic et de traitement (CDT) des régions de Niamey et Tillabéri. Rev Mal Respir Actual 2022 ; 14 : 156. |
| 15. Horo K, Kouassi AB, Brou-Gode CV, et al. Facteurs prédictifs du statut « perdus de vue » au cours du traitement de la tuberculose. Rev Mal Respir 2011 ; 28 : 894–902. |
| 16. Manuel opérationnel de l’OMS sur la tuberculose. Module 2 : dépistage – dépistage systématique de la tuberculose. Genève : Organisation mondiale de la Santé ; 2021. |
| 17. Souleymane N, Bopaka RG, Diallo MM, et al. Facteurs prédictifs de l’échec de traitement antituberculeux en Guinée Conakry. Pan Afr Med J 2015 ; 22 : 146. |
| 18. Lilanganee T, Salome C, Stephanie M T, Michael E H, Hoff M C J, Barron P, Schouten E J, Jahn A, Zachariah R, Harries A D, Beyrer C, Amon J J. HIV and tuberculosis in prisons in sub-Saharan Africa. www.thelancet.com Published online July 14, 2016 http://dx.doi.org/10.1016/S0140-6736(16)30578-5 |
| 19. Diallo M. Profil épidémio-clinique et radiographique de la tuberculose pulmonaire chez l’adulte au centre de santé de référence de la commune V à propos de 120 cas. Thèse, USTTB, 2022. |
| 20. Okemba-Okombi FH, Illoye-Ayet M. Facteurs inhérents à l’observance du traitement antituberculeux au centre antituberculeux de Brazzaville. Rev Mal Respir 2016 ; 33 : A224 |
| 21. Okombi-okombi FH, Ossibi Ibara BR, Bemba ELP, et al. Spécificités de la Tuberculose du Sujet Âgé au Centre Antituberculeux de Brazzaville. Health Sci Dis : Vol 19 (1) Suppl. 1 fév. 2018 ; 43-47. |
TABLE - FIGURES
REFERENCES
| 1. Global tuberculosis report 2023 |
| 2. World Health Organization. Global tuberculosis report t2022. Genève: world Health Organization, November 2022;68. |
| 3. PNLT. Guide de prise en charge de la tuberculose pharmaco résistance. Edition de novembre 2020 ;71. |
| 4. Organisation mondiale de la Santé. Rapport sur la tuberculose dans le monde Octobre2021 ; Genève : Organisation mondiale de la Santé, 2021 ;21. |
| 5. OMS. Définitions et cadre de notification pour la tuberculose-Révision 2013. OMS. 2014. Cité décembre 2023 |
| 6. Harison MT, Ravahatra K, Rajaoarifetra J, et al. Évaluation de la prise en charge de la tuberculose dans un CDT (centre de diagnostic et de traitement) d’Antananarivo Madagascar. Rev Mal Respir 2019 ; 36 : A260. |
| 7. Halloumi O, Lotfi S, Moubachir H, et al. La tuberculose chez les détenus à la région d’AGADIR. Rev Mal Respir Actual 2022 ; 14 : 159. |
| 8. PNLT. Plan Stratégique National de Lutte contre la Tuberculose 2020-2022 ;102. |
| 9. MAZEN MEH. Profil épidémiologique de la tuberculose pulmonaire dans la province d’el hajeb entre 2018-2020. 136. |
| 10. Essomba NE, Ngaba GP, Koum CDK, et al. Devenir des Patients Tuberculeux Transférés / Référés d’un Centre de Pneumo-phtisiologie vers des Centres de Traitement Périphériques : Une étude de 359 patients à Douala. Health Sci Dis ; 18. |
| 11. Okemba-Okombi FH, Ossibi Ibara BR, Bopaka RG, et al. État des lieux des patients tuberculeux perdus de vue à Brazzaville. Rev Mal Respir 2019 ; 36 : A129. |
| 12. Okemba-Okombi FH. L’Approche Pratique de la Santé Respiratoire (APSR) en République du Congo : Enquête préliminaire. J Fr-Vietnam Pneumol 2015 ; 6 : 15–20. |
| 13. Koffi M, Kone A, Samake K, Horo K, Kouassi B, Itchy M, Ahui B, Brou-Gode C. Influence du genre sur la tuberculose en milieu africain. Rev Mal Respir 2016 ;33 :145-146. |
| 14. Madougou AGI, Soumana A, Bassirou SM, et al. Perdus de vue pré-traitement chez les patients atteints de tuberculose pulmonaire au centre national de lutte contre la tuberculose et les maladies respiratoires (CNLTMR) et référés vers les centres de diagnostic et de traitement (CDT) des régions de Niamey et Tillabéri. Rev Mal Respir Actual 2022 ; 14 : 156. |
| 15. Horo K, Kouassi AB, Brou-Gode CV, et al. Facteurs prédictifs du statut « perdus de vue » au cours du traitement de la tuberculose. Rev Mal Respir 2011 ; 28 : 894–902. |
| 16. Manuel opérationnel de l’OMS sur la tuberculose. Module 2 : dépistage – dépistage systématique de la tuberculose. Genève : Organisation mondiale de la Santé ; 2021. |
| 17. Souleymane N, Bopaka RG, Diallo MM, et al. Facteurs prédictifs de l’échec de traitement antituberculeux en Guinée Conakry. Pan Afr Med J 2015 ; 22 : 146. |
| 18. Lilanganee T, Salome C, Stephanie M T, Michael E H, Hoff M C J, Barron P, Schouten E J, Jahn A, Zachariah R, Harries A D, Beyrer C, Amon J J. HIV and tuberculosis in prisons in sub-Saharan Africa. www.thelancet.com Published online July 14, 2016 http://dx.doi.org/10.1016/S0140-6736(16)30578-5 |
| 19. Diallo M. Profil épidémio-clinique et radiographique de la tuberculose pulmonaire chez l’adulte au centre de santé de référence de la commune V à propos de 120 cas. Thèse, USTTB, 2022. |
| 20. Okemba-Okombi FH, Illoye-Ayet M. Facteurs inhérents à l’observance du traitement antituberculeux au centre antituberculeux de Brazzaville. Rev Mal Respir 2016 ; 33 : A224 |
| 21. Okombi-okombi FH, Ossibi Ibara BR, Bemba ELP, et al. Spécificités de la Tuberculose du Sujet Âgé au Centre Antituberculeux de Brazzaville. Health Sci Dis : Vol 19 (1) Suppl. 1 fév. 2018 ; 43-47. |
ARTICLE INFO DOI: 10.12699/jfvpulm.15.46.2024.26
Conflict of Interest
Non
Date of manuscript receiving
23/02/2024
Date of publication after correction
26/06/2024
Article citation
Okemba-okombi FH, Macaillat Pemba JRP, Elion Assiana DO, Akiera BK, Bemba ELP, Bopaka RG, Ossale Abacka KB, Illoye Ayet M. Outcome of tuberculosis patients lost to follow-up during anti-tuberculosis treatment in Brazzaville. J Func Vent Pulm 2024;46(15):26-32